Una mujer fue madre en España gracias a un trasplante de útero: ¿existe esta operación en Argentina?
Se trata de una intervención especial, limitada y efímera. El primer caso fue en 2014 en Suecia y hasta el momento nacieron 50 bebés luego de la intervención. Cómo es la situación en la Argentina y qué riesgos se corren.




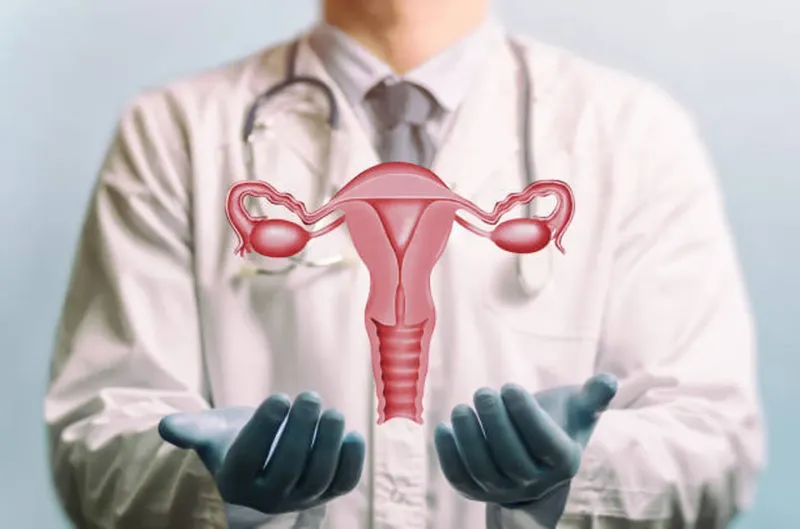
Vida o muerte. Esa dicotomía es lo primero que se nos viene a la mente cuando alguien habla de un trasplante. Una necesidad para sobrevivir. Sin embargo, hace poco más de 10 años un médico sueco comenzó a trabajar en el injerto de útero “efímero”, cuyo único objetivo es brindar a una mujer la posibilidad de tener hijos biológicos.
El primero se realizó en 2013, en el Hospital de la Universidad de Gotemburgo (Suecia). Fue el doctor Mats Brännström quien formó un equipo para llevar adelante la investigación. A partir de allí, motorizó el proyecto y se hicieron alrededor de 60 trasplantes uterinos en el mundo, con altos porcentajes de efectividad: medio centenar de bebés llegó luego de la intervención. Uno de ellos ocurrió hace pocos días y se llama Jesús, el primer caso en España.
Luego de intentos fallidos, un embarazo riesgoso y contra todos los pronósticos, Tamara Franco logró cumplir su sueño. “Desde pequeña siempre quise ser madre”, dijo la mujer en declaraciones con la prensa local y, sin lugar a duda, los médicos aseguran que luchó incansablemente hasta conseguirlo.
La mujer de 34 años tenía el deseo de maternar, pero sabía que biológicamente contaba con un impedimento. Nació con el síndrome de Rokitansky, un trastorno congénito en el aparato reproductivo femenino que consiste principalmente en la ausencia de útero y vagina.
Esta condición no le permitía quedar embarazada. En 2014, su hermana Bárbara la llamó y le contó que había visto en las noticias el caso de la chica sueca que dio a luz a través de este método. Su sueño volvía a estar latente. Buceó en internet, contactó a especialistas para que la asesoraran.
Un dato a tener en cuenta es que la subrogación de vientre en España no es legal, lo que acotaba la cantidad de opciones y fue en ese momento que el estudio de Brännström entró en acción: podía ser una candidata ideal para llevar adelante un trasplante de útero.
Cuando conoció los detalles, surgieron ciertos temores por la complejidad de la intervención. Sin embargo, el deseo era mayor y empezó a realizarse una batería de estudios hasta que le dijeron que había sido seleccionada para hacerlo. Estaba feliz, pero había otro problema: su madre, quien se había ofrecido como voluntaria, no era apta para hacerlo. Fue su hermana, una mujer de 39 años con un hijo, quien decidió instantáneamente donar el órgano.
En quirófanos paralelos, las dos hermanas sanas se sometieron a una complejísima cirugía. La extracción uterina duró cerca de 11 horas, mientras que la implantación sumó cuatro horas más. Finalmente, Tamara recibió el útero y poco tiempo después menstruó por primera vez, algo impensado para ella a esa altura de la vida.
El proceso para tener al bebé no fue fácil: recién en septiembre de 2022 -casi dos años después- lograron implantarle un embrión para que pudiera gestar. Además, el embarazo fue de riesgo porque, además de estar inmunosuprimida, desarrolló preeclampsia.
Jesús nació sietemesino en el Hospital Clínic de Barcelona, pesando apenas un kilo 100 gramos. Debió permanecer en neonatología un mes y estuvo con ayuda ventilatoria y suplementos para ganar peso.
Pero no todo terminó allí. La flamante mamá tuvo que someterse a una histerectomía. Es el procedimiento para extirpar ese útero “prestado” y es el último paso una vez que la paciente alcanzó su deseo gestacional. “Fue un proceso duro, pero ha merecido la pena”, expresó la mujer con su bebé en brazos.
El caso, que inauguró el protocolo de investigación en España, se conoció hace algunos días y no pasó desapercibido en redes. Los usuarios cuestionaron sin piedad a todo el procedimiento y despertaron una polémica.
“Le han sacado un órgano sano a una persona para ponérselo a otra que no lo necesitaba para sobrevivir”; “Despiezar a una mujer para el capricho de otra” o “Ser madre no es parir”, fueron algunos de los comentarios.
Incluso, otros criticaban los riesgos de todo el proceso: “Se han sometido a una operación muy arriesgada y con secuelas para la donante sin saber si después todo esto iba a funcionar”.
Leé también: Parto en casa: una opción peligrosa y no regulada que las mujeres eligen luego de sufrir violencia obstétrica
“Lo que tiene es que las redes pecan de hablar desde un lugar ajeno al de la persona que siente la necesidad de ser madre. Tienen que respetar y no pretender cambiar las cosas”, señaló Alejandra Villamil, presidenta de la Sociedad Argentina de Trasplante (SAT).
¿Hasta qué punto una mujer (dos, teniendo en cuenta la donante) arriesga su vida para traer al mundo un hijo biológico?
Trasplante de útero: cuál es la situación en Argentina
En Argentina la situación es diferente, ya que hasta el momento no se realizó este tipo de trasplante. Sin embargo, varios equipos médicos se especializaron para estudiar y evaluar posibles casos en el país.
Para empezar, este injerto es limitado: es para mujeres que no tienen útero (porque nacieron sin él o se les extirpó por algún motivo) o tienen algún tipo de malformación uterina que inhabilita la gestación. En esa línea, Villamil sostuvo: “La situación médica tiene que justificar la posibilidad de que el trasplante sea tu solución, claramente no es algo a lo que pueden acceder todas”.
“Tiene que ser alguien que realmente se beneficie con esto. No es una cuestión de vida o muerte porque es una paciente sana, pero su estado de salud no es completo porque no puede tener hijos biológicos”, agregó María Victoria Boccio, médica ginecóloga del Grupo Centro Rosario.
Al ser acotado el público, lo primero que está en análisis es cuál es el nivel de demanda: “Hace casi dos años estamos con gente del Comité de Ética midiendo el impacto ético-legal del procedimiento, y a la vez, el expertos en trasplantes con expertos en gineco-obstetricia viendo la factibilidad en el país. Hay grupos con alto interés en avanzar, pero hay que ver la recepción que hay”.
“El marco ético tiene una arista no definida. Cuando pones en riesgo a una persona viva para sacarle un riñón, entendés que el paciente que lo va a recibir no tiene opción. Se va a morir o va a depender de diálisis que le va a afectar su calidad de vida. En el caso del útero, es el único que tiene una temporalidad porque dura el tiempo en el que la madre cumple su deseo y después se remueve para que la mujer no tenga que ser inmunosuprimida de por vida por un órgano que no tiene sentido”, explicó.
En el país, hay otras alternativas: la adopción y la subrogación altruista, que al no haber una ley que la regule cuenta con algunos grises. “El trasplante no es una realidad acá todavía, pero estamos trabajando para presentar otro protocolo y sortear las cuestiones legales. Vamos camino a lograrlo”, indicó Boccio.
Paso a paso: cómo es el trasplante uterino
Los trasplantes inaugurales en Suecia eran con la donación de una paciente viva; es por eso que los otros casos en el mundo buscaban replicar la técnica. Sin embargo, hay algunos países que intentaron con donantes cadavéricos para bajar los riesgos. Brasil, por ejemplo, es el primero de Sudamérica en el que nació un bebé producto de la intervención. Sin embargo, hay varios informes donde remarcan que la primera opción es más eficiente que la segunda.
Es por ese motivo que el protocolo que se quiere impulsar en la Argentina es con donante viva. “Permite estudiar bien la vascularización del órgano, observar que pueda llevar adelante una gestación. No es que solo tiene que menstruar, tiene que embarazarse. Por eso creemos que para seleccionar un buen útero”, precisó Boccio, que además es miembro de la comisión directiva de la ISUTx (Internacional Society Uterus Transplantation). Estos son los pasos que se siguen desde que se consulta con los especialistas:
- La paciente que quiere ser madre acude a los profesionales. Se selecciona el par donante-receptora. Su donante tiene que ser un familiar hasta cuarto parte de parentesco (según la legislación nacional).
- Una vez que se hacen todos los estudios, la receptora debe iniciar un proceso de fertilización asistida para congelar embriones.
- Se programa una doble cirugía: comienza la intervención en la donante. “Es larga porque el útero tiene una vascularización muy finita y uno tiene que ser muy cauteloso”, remarcan los especialistas. Son sesiones maratónicas, ya que esta primera operación dura al menos 10 horas y luego la receptora recibe el útero, en una cirugía de 4 a 5 horas.
- A partir de allí, la receptora empieza con la inmunosupresión, al igual que el trasplante renal o hepático, y se hacen los controles por posible rechazo del injerto.
- Al mes y medio o dos meses, las pacientes trasplantadas menstrúan por primera vez, lo que significa que el útero está preparado para someterse a la implantación del embrión. “Para ellas es un hito en la vida”.
- Se implanta el embrión y se sigue el embarazo. ¿Por qué no es una gestación espontánea? Porque cuando se trasplanta el útero, no está conectado a las trompas de falopio y eso imposibilita la posibilidad de concebir a través de las relaciones sexuales. Por eso, antes de realizar el implante uterino, el embrión tiene que estar hecho para poder transferirlo. En ese sentido, para Boccio “es un mix entre técnicas de fertilización y trasplante”.
- Cuando se llega a término, aunque muchas veces suele ser bastante antes de los nueve meses, el bebé debe nacer por cesárea.
- Después del parto se define si se saca el injerto o se deja para tener un segundo hijo. En el caso de no querer más bebés, se realiza la histerectomía para quitar el útero, además de terminar con la situación de inmunosupresión. Se puede extirpar cuando se hace la cesárea (aunque es el momento ideal para retirarlo, técnicamente es más difícil en esta instancia) o se puede esperar algunos meses para que el órgano vuelva a tener un tamaño normal.
- Algo no menor es que el órgano se descarta. “No se puede reutilizar, se tira porque las arterias y venas son muy finitas. Conservarlo y usarlo con otra paciente es imposible porque es fundamental que el trasplantado tenga un buen injerto”, enfatizó la ginecóloga.
Trasplante uterino: riesgos y complejidades
Se sabe que toda cirugía puede tener riesgos, pero en este caso se tratan de dos operaciones extensas y complejas. “Las complicaciones son altas tanto para quien recibe el órgano como para quien lo dona”, afirmó José Martín Saadi, ginecólogo y jefe de sección de cirugía endoscópica y mínimamente invasiva en Ginecología del hospital Italiano.
Saadi enumeró cuáles podrían ser las complejidades a las que se enfrentan ambas pacientes:
- La donante puede sufrir alguna complicación como ser infección, hemorragia o, en este caso, lesiones de la vía urinaria como consecuencia de la extirpación del útero.
- Para la receptora juegan las posibles complicaciones asociadas al órgano trasplantado. Puede rechazar el injerto o que tenga algún tipo de problema en su funcionamiento.
- En este último caso, para que funcione se necesita que le llegue sangre al órgano, es decir, que haya una buena vascularización. Si se bloquea, es necesario realizar una anastomosis. El especialista profundizó: “Para eso se utilizan vasos del útero para conectar con arterias y venas que lo van a nutrir de sangre. Pero a veces pueden fallar, se pueden partir. También puede pasar que suelten las anastomosis y que el órgano quede sin perfusión, lo que produce un proceso de necrosis o sangrado interno”.
- Además, como cualquier trasplante, necesita la inmunosupresión. Esto puede tener una repercusión en el resto del organismo, incluso en el embarazo (puede hacer que el bebé nazca prematuro o bajo de peso).
Marco regulatorio: qué debería pasar para que se apruebe en Argentina
En 2016, se presentó el primer protocolo que fue rechazado y quedó un poco olvidado. En los últimos dos años, el proyecto se reactivó luego de poder sentar a representantes del INCUCAI a la mesa de debate. Sin embargo, todavía falta para llegar a tener una aprobación.
Según relata Villamil, lo primordial es definir las condiciones ético-legales: “Hay que delinear en base a nuestra Constitución para que sea factible”. “Este punto es uno de los grandes dilemas que tenemos socioculturalmente, esta cuestión ética de que son dos pacientes sanas que se someten a esto”, planteó Saadi.
Luego, se debe avanzar en el estudio experimental y generar las prácticas. Tiene que haber expertos que lleven a cabo los procedimientos. Respecto a eso, Boccio contó que ha trabajado en varias cirugías con Brännström: “Viajamos a colaborar en Gottesburgo con el equipo sueco y nos gustaría que vinieran a tutorizar la cirugía acá para que los resultados sean buenos, poder aprender de ellos”.
A partir de eso, analizar entre los entes reguladores y los equipos médicos cuánta gente necesitar este tipo de trasplante. Asimismo, la presidenta de la SAT resaltó: “Después, esto se puede acelerar si en alguno de los dos o tres centros involucrados tenga una paciente candidata, es decir, un caso concreto y evaluado. La aparición concreta que se piense como opción; no para ofrecer, pero si para estar preparados para lo que viene”.
Además, una pata fundamental para avanzar y seguir impulsando la investigación y capacitación es el financiamiento, ya que se trata de algo costoso.
Pese a que no se puede calcular en cuánto se podría tener el protocolo, teniendo en cuenta el contexto, la Argentina podría contar con el proyecto aprobado en dos años. “Son pocos casos a nivel mundial y todavía hay interrogantes que no están del todo claro, pero es un procedimiento posible y factible de hacerlo”, concluyó el ginecólogo del hospital Italiano.





